Ⅴ 治療
23 治療計画の原則
重要な概念
・適切な治療計画は徹底的な精神医学的評価から導き出されます。
・評価結果についての繊細なフィードバックは、治療の推奨を提供するための準備を整えます。
・患者とその両親または保護者の両方と治療上の提携関係を築かなければなりません。
・治療の開始時に相互尊重とオープンなコミュニケーションの段階を設定することで、あなたが持っている最も強力な治療ツールとなる可能性のある同盟が始まります。
—————————-
臨床説明
親や保護者が精神保健の専門家(特に医師)による診断のために子供を連れて行くとき、彼らは罪悪感に悩まされ、診断を恐れ、子供の困難の責任を責められるのではないかと不安になるかもしれません。子どもの失敗は、親として自分が不十分である証拠だと考えるかもしれません。
児童または青少年が精神医学的評価を受ける理由と紹介元を決定することが不可欠です。なぜ家族が今来るのか尋ねてください。プロセスについてできるだけ明確にして評価を開始します。最初に評価を行い、次にフィードバックと治療の推奨を行います。精神疾患の治療は、多くの人にとって謎と曖昧さに包まれている傾向があります。親は薬の使用を恐れるかもしれません。彼らは偏見を懸念しているのかもしれません。これらの問題を早期かつ頻繁に明確にしてください。
評価結果についてのフィードバックは、子どもの長所、短所、診断、対象となる症状についての対話を開始する必要があります。
—————————-
キーポイント
子供と家族に対する治療の秘密保持の性質を明確にします。一般に、子供が若ければ若いほど、治療の一般的な進行状況についてより多くの情報が共有されます。親が心理療法と薬物療法のプロセスを理解できるように、治療の目標と方法を明確に理解することが重要です。子どもが自己破壊的または他者を破壊する可能性がない限り、治療の内容については機密保持が可能です。自殺傾向、反社会的行動、性的乱交、薬物使用などは、子どもが危害を及ぼす重大な危険にさらされている場合には機密保持の対象外となります。通常、これは子供にとって安心感を与え、機密保持の制限が厳密に定められている場合には安全感を促進します。
—————————-
ヒント
一般に、評価後のフィードバックは、まず保護者に対して行われます。しかし、青少年の場合は、評価の結果や勧告が行われる際に、保護者との面会に同席するという選択肢があることを勧める。また、青少年との面会の内容について、両親にどのようなことを伝えてほしいかを青少年と話し合い、彼または彼女が取り組んでいると思われる問題についてフィードバックを与えることも役立ちます。一般的なアプローチは、青少年と協力して共通の目標に向かって協力することです。
—————————-
キーポイント
治療の強度 (入院、部分入院、在宅サービス、または外来治療) が最初に決定されます。第二に、治療が逐次的(たとえば、心理療法から開始し、治療が効果がない場合にのみ薬を追加する)か、それとも複合的(一度にいくつかの介入を開始する)かを決定します。多くは症状の重症度と機能障害に依存します。多くの子供たちは、さまざまなシステム(家族、個人、学校など)での集学的治療を必要としています。医師は治療の調整を支援し、治療チームの積極的なメンバーとなる必要があります。
—————————-
表23.1治療の舞台設定
○子どもの評価結果について話し合う十分な時間を確保してください。親との治療上の提携は、オープンなコミュニケーションと、子どもの強みや課題の要素を非難することなく、しかし明確に診断する形で始めることができます。
○目標と目的を持った治療計画を立てます。治療計画の焦点を絞るために生物心理社会的製剤を使用します。
・生物学的――精神医学的診断とは何ですか?役立つ可能性のある生物学的治療法 (薬物療法) があるかどうかを特定します。身体の健康、生物学的な強さと脆弱性を評価するために、さらなる検査(心理検査、臨床検査など)が必要ですか?
・心理的 – 精神的な症状は何ですか?役立つ心理療法はありますか?
・家族や社会の問題が主な治療対象となる場合があります。家族間の不和がしばしば問題になります。友人、ソーシャルネットワーク、学校なども必要な分野かもしれません。
○優先順位を設定する – 最も有害な症状を最初にターゲットにすることを選択します。
・子供の安全(自分自身や他人に危害を加えるリスクを含む)。
・早急な治療を行わないと悪化する可能性がある症状(学校回避など)。
・子どもと家族にとって最も緊急な問題。
・治療が最も適している症状。
○親、そして通常は子供が、どのポルテ治療戦略に従うかを決定するのに協力する必要があります。治療計画を実行する親の動機や能力が主な要素です。
○治療計画は家族の資源(時間、金銭、精神的)と一致するものでなければなりません。
○治療の根拠となる根拠について話し合う。効果があることが証明されている治療法がある場合は、保護者と話し合ってください。介入のリスクと利益(そして介入しない場合のリスク)について議論する必要があります。治療の証拠があまりない場合は、そのように伝えてください。また、あなたがその治療法を勧める理由も述べてください。
○治療計画(および治療の進捗状況についてのコミュニケーション)は継続的なプロセスです。子どもと介入に対する子どもの反応を再評価し、適切な修正を加え続けます。
—————————-
24 精神薬理学
重要な概念
・薬物療法は、行動上および感情上の問題に苦しむ子供に対する集学的治療計画の重要な要素となる可能性があります。
・使用するすべての向精神薬については、家族/保護者とともに治療のリスクと利点を慎重に検討し、子供の教育と同意を得る必要があります。
・投薬開始前および投薬開始後の症状形態を評価することは、有効性および副作用を定量化するのに役立つ可能性がある。
・投薬を開始する前に、臨床検査、心電図、またはその他の必要に応じて検査を行って、病歴および投薬/物質の履歴を注意深く調べてください。
—————————-
治ってほしいと願うのも治療の一部です。 ―ルシウス・アンナエウス・セネカ
一般原則と臨床上の考慮事項
小児および青少年の精神疾患の治療に薬物療法を使用する際に最も重要なのは、診断名と対象となる症状を明確にし、リスクと利点を理解し、薬物使用について思慮深く慎重であることです。これはすべての医学にとって重要ですが、身体や神経系がまだ十分に発達していない子供の治療においてはさらに重要です。
薬物療法は、子供の生活のあらゆる側面を考慮した広範な治療計画の一部である必要があります。それは心理社会的介入や教育的介入に取って代わるべきではありません。同様に、薬物療法は、他のすべてがうまくいかなかった場合の最後の手段の治療法として考えるべきではありません。どの対象症状が効果的に改善されるか、また合理的に期待できないもの(例えば、子供の態度の変化)の明確な定義に基づいた薬物療法への現実的な期待が、介入を成功させるための要素となります。
薬の使用には注意が必要ですが、未治療の疾患(うつ病、躁病、精神病など)は予後が不良であることもわかっています。前駆性統合失調症の早期発見と薬物介入により、生涯の予後と機能が改善される可能性があるという証拠があります。また、注意を払うことができない子どもたちは、学業面でも社会面でも、初期の発達課題を見逃すことになることもわかっています。したがって、薬物使用のリスクは、その利点だけでなく、慢性化や社会的無能力化などの治療を行わない場合のリスクとも比較検討する必要があります。
————————
キーポイント
小児および青少年の精神疾患の治療に使用される薬剤の多くは「適応外」とみなされ、米国食品医薬品局 (FDA) によって小児向けに承認されていません。多くの医薬品について、FDA の承認に必要な集中的な検査は医薬品メーカーによって求められていません。このため、成人に効果があると判断された薬が小児にも使用されます。子どもは単なる「大人のミニチュア」ではないため、薬はより賢明に、慎重に、明確な適応症と対象症状を持ってのみ使用されるべきです。
————————
評価と治療
すべての精神科医療の必須条件は、複数の情報提供者を使用した徹底的な評価です。これには、示されているように、良好な身体的健康を確保すること、ベースラインの検査データおよび身体的評価データを取得することが含まれます。表 24.1 は、薬物療法の使用前の評価の要点を示しています。
小児または青少年が示す症状および機能障害に対して薬物療法が適切であると決定されたら、表 24.2 に概説されている薬物療法の計画に従ってください。
————————
表24.1.薬物療法を使用するための評価の必須事項
1. 複数の情報源からの情報、家族の評価、精神疾患や医学的疾患の家族歴など、児童または青少年の包括的な精神医学的評価を実施します。患者と介護者。
3. 身体検査を必ず受けてください。
4. 必要に応じて、ベースラインの臨床検査および物理的評価データを収集します。対象となる症状のベースライン評価スケールを考慮します。 5. M と診断された障害に対して必要な非薬理学的介入を決定します。
6. 薬物療法のリスクと利点を考慮します。m 7. 疾患に関連する特定の薬剤のリスクと利点を考慮します。
8. 親と青少年との間で正式な同意手続きを実施します。必要に応じて、薬に関する資料を配布します。
————————
表24.2.薬物療法の要点
1. 患者 (および関連する家族) の病歴、薬物アレルギー、および過去の薬物反応を確認します。
2. 治療可能な症状を特定し、治療目標を確立します。
3. 低用量で投薬を開始し、投薬スケジュールを評価します(容易さ、有効性、および副作用を最小限に抑えるため)。
4. 治療を定期的に監視します。
・副作用や副作用の有無について患者さんや保護者に聞いてください。
・定期的な身体検査(血圧、身長、体重など)を実施します。
・利用可能な場合は、評価スケールを使用して副作用を評価します。
5. 副作用を制限し、管理します。
・薬の投与は低用量から開始し、ゆっくりと漸増してください。
・薬物相互作用を引き起こす可能性のある薬剤の添加は避けてください。
・副作用を治療する薬(ベンズトロピン、ジフェンヒドラミンなど)の必要性を特定します。
6. 治療期間を決定します。
・2~6週間後に薬の効果と投与量を評価します。
・治療期間 – 6か月ごとに投薬の必要性を再評価します。
7. 重複治療と多剤併用を最小限に抑える。
・可能であれば単独療法が望ましい。
・薬剤を組み合わせる場合には、薬物相互作用の可能性を考慮してください。
8. 患者、介護者、すべての医療提供者、完全な精神医療提供者、かかりつけ薬剤師とケアを調整します。
————————
児童および青少年の精神科で使用される主な種類の薬物
覚せい剤
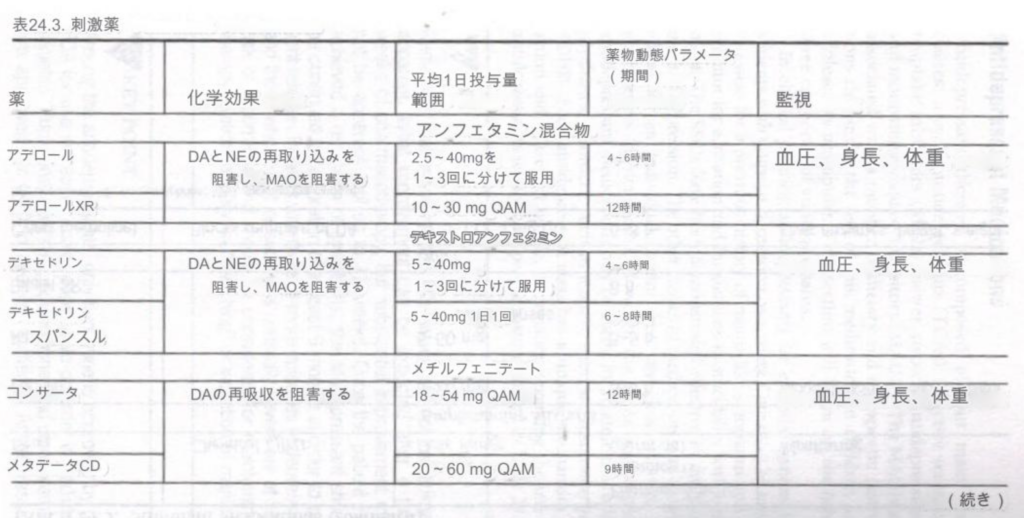
興奮剤はドーパミンとノルアドレナリンの伝達を強化するように作用します。それらは認知機能と行動機能の両方を改善します。これらは、注意欠陥多動性障害 (ADHD) の治療における第一選択薬と考えられています。覚醒剤は、米国で子供に最も処方されている向精神薬です。
覚醒剤には、作用時間が短い製剤と長時間作用する製剤があります。覚醒剤の副作用として最もよく報告されているのは、食欲抑制と睡眠障害です。頻度はそれほど多くありませんが、気分障害、頭痛、腹部不快感、無気力の増加、倦怠感または「放心状態」が報告されています。心拍数と血圧が上昇する可能性があるため、モニタリングすることが推奨されます。さらに、すべての興奮剤はチックを悪化させる可能性があります。病因はまだ不明であるが、覚醒剤を服用している一部の ADHD の子供は成長の遅れを示す可能性がある。通常、「休薬休暇」(夏期または覚醒剤を服用しないその他の期間)によって、その遅れが解消されます。表 24.3 は、臨床現場での覚醒剤使用に関連する情報を示しています。
————————
ヒント
アデラル XR とおそらく他の興奮剤が突然死のリスクを高める可能性があるという懸念がカナダで提起され、その後米国でも提起されました。疫学的にはこれは実証されていないが、アデラル XR やその他の興奮剤の投与については、指摘されているように、個人および家族に心臓不整脈の病歴を注意深く記録し、心拍数、血圧、心電図をモニタリングすることが推奨されます。
————————
表24.3。

————————
抗うつ薬
抗うつ薬療法は、三環系抗うつ薬(TCA)、選択的セロトニン再取り込み阻害薬(SSRI)、新しい非定型抗うつ薬、およびモノアミンオキシダーゼ阻害薬(MAOIS)の 4 つの主要な薬物クラスで構成されます。 MAOIS には多くの食事制限および治療上の制限が伴うため、小児および青少年におけるこの薬の使用は不人気です。このセクションでは、他の 3 つのカテゴリーの抗うつ薬に焦点を当てます。
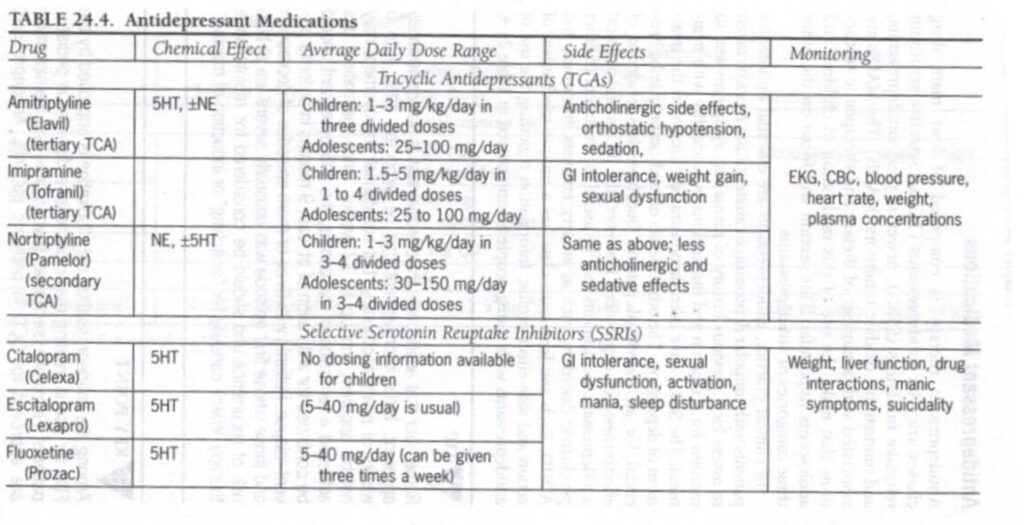
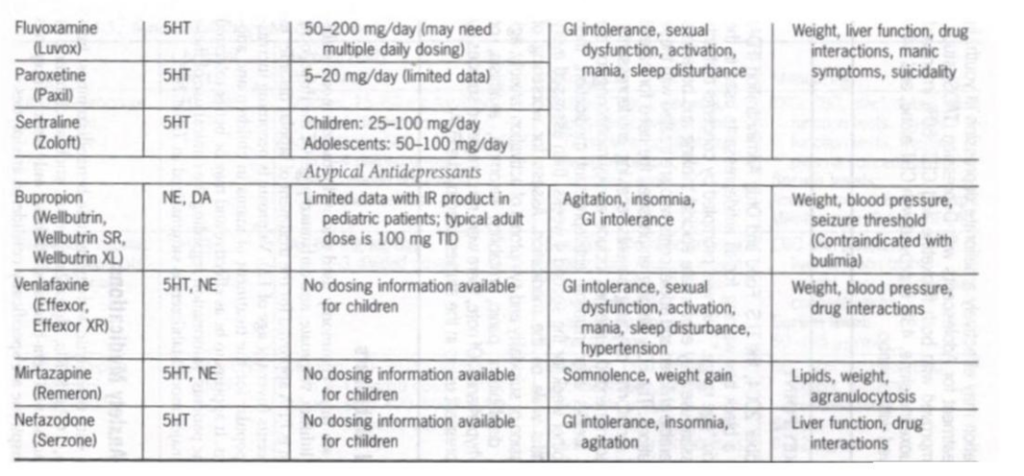
臨床現場では、抗うつ薬は単極性うつ病または不安症の患者にとって不可欠な選択肢です。躁状態のような症状の過去の病歴を評価し、治療による自殺傾向の活性化と変動を監視するには注意が必要である。 SSRIS はうつ病の治療に効果的であることが実証されています。他の種類の薬物療法は個々の患者には効果があるかもしれませんが、うつ病に対する有効性の証拠はあまりありません。ただし、TCA および非定型抗うつ薬は、不安、夜尿症、不眠症、ADHD などの他の精神疾患の治療に役立つ可能性があります。各抗うつ薬のクラスには、独自の作用機序と副作用プロファイルがあります。若者に対する抗うつ薬の使用に関する情報を表 24.4 にまとめます。
表24.4


ヒント
抗うつ薬の効果はすぐには現れないことに注意してください。初期の改善は薬物療法の 4 ~ 6 週間後に期待できますが、実質的な改善は 12 週間まで明らかではない場合があります。患者が症状の寛解を達成したら、再発を防ぐために抗うつ薬を少なくとも 9 か月間継続する必要があります。うつ病のエピソードが 3 回以上ある患者や、最初のエピソードが異常に重度だった患者は再発のリスクが高いため、維持療法を考慮する必要があります。 「切り替え」や躁状態の誘発に注意してください。
————————
キーポイント
抗うつ薬の中で、小児患者の大うつ病性障害の治療に使用するために FDA によって承認されているのはフルオキセチンのみです。フルオキセチン、セルトラリン、フルボキサミン、およびクロミプラミンは、小児患者の OCD に対して承認されています。抗うつ薬
薬物療法は若者のうつ病を効果的に改善する可能性があります。思春期うつ病の治療(TADS)研究では、フルオキセチンとCBTの両方で71%が改善し、フルオキセチン単独で60%、CBT単独で43%、プラセボで34%が改善しました。
————————
キーポイント
2004 年 10 月、米国食品医薬品局 (FDA) は、小児の「年齢層」で使用されるすべての抗うつ薬に対してブラックボックス警告を発しました。これは、抗うつ薬の使用により、これらの薬で治療を受けている弱い立場の子供や青少年の自殺思考や自殺行動が悪化する可能性があるという懸念がきっかけとなった。 FDAの警告は、抗うつ薬を受けている若い患者を注意深く臨床モニタリングする必要性を強調している。 FDA が推奨するガイドラインには、抗うつ薬の投与開始後最初の 4 週間は毎週のモニタリング、その後の 4 週間は隔週、その後は投薬中は 3 か月ごとに評価することが含まれています。うつ病または自殺傾向の悪化、および活性化の症状(不安、興奮、脱抑制、パニック、過敏症、不眠症、静座不能、または躁状態/軽躁状態)を評価します。注目すべきことに、FDAが引用した研究では、抗うつ薬使用者の自殺が完了した人はいなかった。
気分安定剤
よく使用され、よく研究されている気分安定剤には、リチウム、バルプロ酸、カルバマゼピンの 3 つがあります。この 3 つのうち、FDA が青年期 (12 歳以上) の双極性障害の治療に認可しているのはリチウムだけです。バルプロ酸は、小児および青少年の躁病の治療にますます人気が高まっています。同様に効果があるようであり、一部の患者では忍容性が向上する可能性があります。これら 3 つの主要な気分安定剤の臨床使用に関する情報を表 24.5 にまとめます。
————————
表24.5.気分安定薬
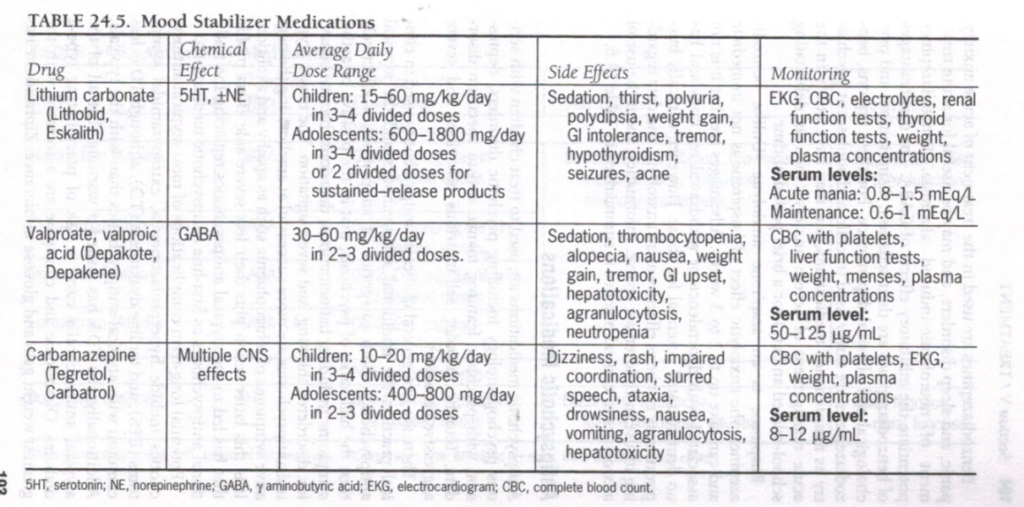
| 薬 | 化学効果 | 平均1日投与量範囲 | 副作用 | 監視 |
| 炭酸リチウム(リソビッド、エスカリス) | 5HT、NE | 小児:1日15~60mg/kgを3~4回に分けて投与 青年期:600~1800 mg/日を3~4回に分けて服用、または徐放性製剤の場合は2回に分けて服用 | 鎮静、喉の渇き、多尿、多飲、体重増加、胃腸不耐性、震え、甲状腺機能低下、発作、ニキビ | 心電図、血球計算、電解質、腎機能検査、甲状腺機能検査、体重、血漿濃度 血清レベル:急性躁病: 0.8-1.5 mEq/L 維持: 0.6-1 mEq/L |
| バルプロ酸、バルプロ酸(デパコート、デパケン) | ギャバ | 1日30~60mg/kgを2~3回に分けて投与します。 | 鎮静、血小板減少症、脱毛症、吐き気、体重増加、震え、胃腸障害、肝毒性、無顆粒球症、好中球減少症 | 血小板を含むCBC、肝機能検査、体重、月経血、血漿濃度 血清レベル: 50-125 µg/mL |
| カルバマゼピン(テグレトール、カルバトロール) | 複数の中枢神経系への影響 | 小児:1日10~20mg/kgを3~4回に分けて投与 青年期:1日400~800 mgを2~3回に分けて服用 | めまい、発疹、協調運動障害、ろれつが回らない、運動失調、眠気、吐き気、嘔吐、無顆粒球症、肝毒性 | 血小板を含むCBC、心電図、体重、血漿濃度 血清レベル: 8-12 µg/mL |
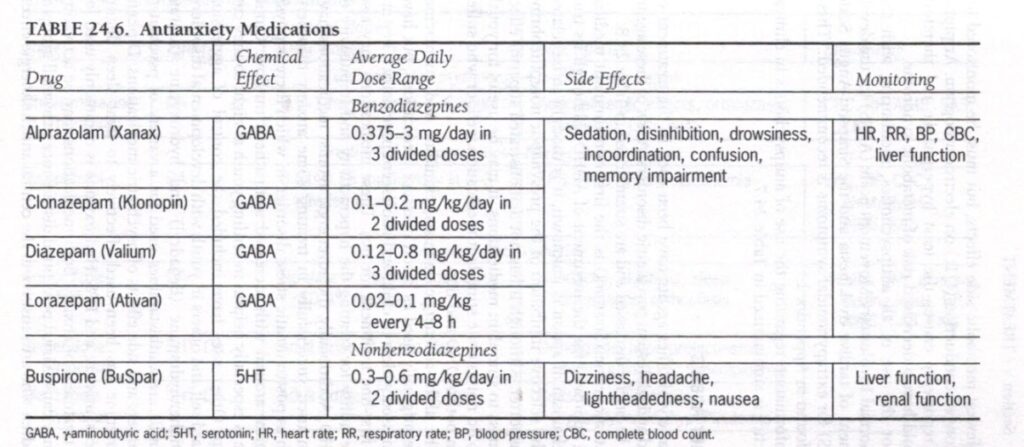
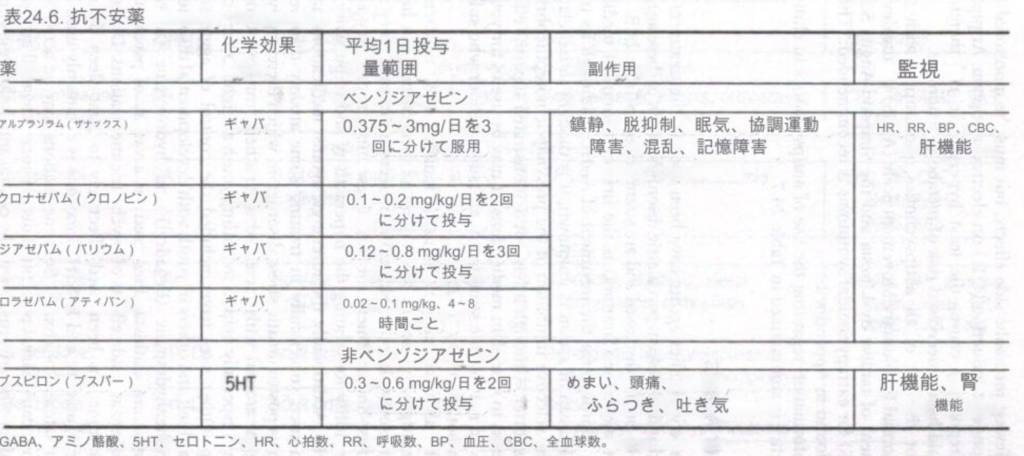
抗不安薬
抗不安作用のある薬剤には、ベンゾジアゼピン、バスピロン、TCA、SSRI、クロニジンやグアンファシンなどのα-2a アゴニスト、β ブロッカーなどがあります。これらのうち、特に抗不安薬とみなされるのはベンゾジアゼピンとブスピロンだけです。
ベンゾジアゼピンは、急性の不安、パニック、および睡眠障害の治療に使用され、神経弛緩薬によって引き起こされる静座不能症の急性治療に役立つ可能性があります。ベンゾジアゼピンはGABAの抑制効果を増強します。ベンゾジアゼピンの欠点は、鎮静作用、脱抑制作用、および心理的および身体的依存です。こうした理由から、ベンゾジアゼピンは小児および青少年の精神科で維持療法として使用されることはほとんどありませんが、短期間であれば重度の不安(衰弱性の学校関連の不安など)の急性期管理には有用である可能性があります。
ブスピロンはアザピロン抗不安薬です。ベンゾジアゼピンとは異なり、ブスピロンの抗不安効果はすぐには現れず、最大 2 ~ 3 週間かかる場合があります。利点は、依存や離脱反応を伴わず、乱用の可能性が実証されていないことです。しかし、臨床的にはバスピロンは抗不安薬ほど効果的ではない可能性があり、小児への使用に関するデータは少ない。臨床現場での抗不安薬の使用に関する情報を表 24.6 にまとめます。
抗精神病薬
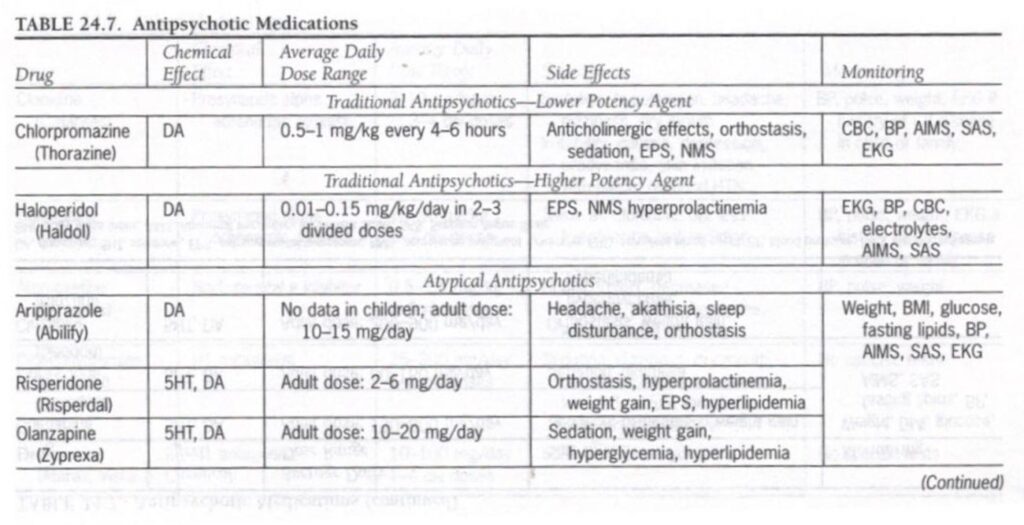
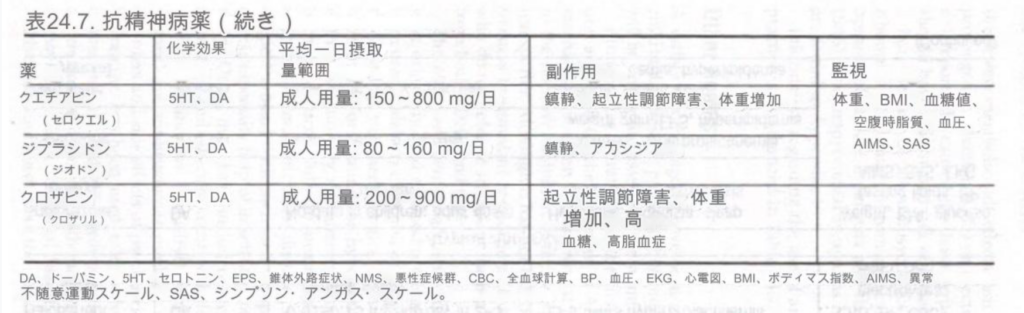
抗精神病薬は、精神病性障害、精神病的特徴を伴ううつ病、躁病、自閉症スペクトラム障害、トゥレット障害、自傷行為、重度の攻撃的行動などの重篤な精神病理を患う小児の治療に使用されます。
臨床現場で使用される抗精神病薬には、伝統的抗精神病薬と非定型抗精神病薬の 2 つの一般的なクラスがあります。どちらのカテゴリーの抗精神病薬も、精神病の特徴、つまり幻覚、妄想、奇妙な行動、思考障害、激しい興奮などの陽性症状または活動性症状を効果的に治療します。新しい非定型抗精神病薬は、無関心や無意欲などの統合失調症の陰性症状の改善により効果的です。この後者の作用と、それほど深刻ではない副作用の特徴により、非定型抗精神病薬が第一選択の抗精神病薬として従来の抗精神病薬に取って代わられるようになりました。
ほとんどの非定型抗精神病薬の潜在的な長期合併症には、高プロラクチン血症、錐体外路症状(EPS)、遅発性ジスキネジア(TD)が含まれますが、TD は非定型抗精神病薬では定型抗精神病薬よりも一般的ではありません。さらに、FDA は、すべての非定型抗精神病薬には 2 型糖尿病を引き起こすリスクがあると警告を発しています。オランザピンとクロザピンは、最大の体重増加と耐糖能異常に関連しています。ジプラシドンは代謝による副作用が最も少ないですが、心電図で持続伝導 (QTc) を監視する必要があります。報告によると、アリピプラゾールは過食症を引き起こすことが最も少ないため、メタボリックシンドロームのリスクが減少すると考えられます。
すべての抗精神病薬の使用については、遅発性ジスキネジアの発症については異常不随意運動スケール (AIMS)、錐体外路症状についてはシンプソン・アンガス スケール (SAS) でモニタリングすることが推奨されます。これらは付録 1 に記載されています。
臨床現場での抗精神病薬の使用に関する情報を表 24.7 にまとめます。
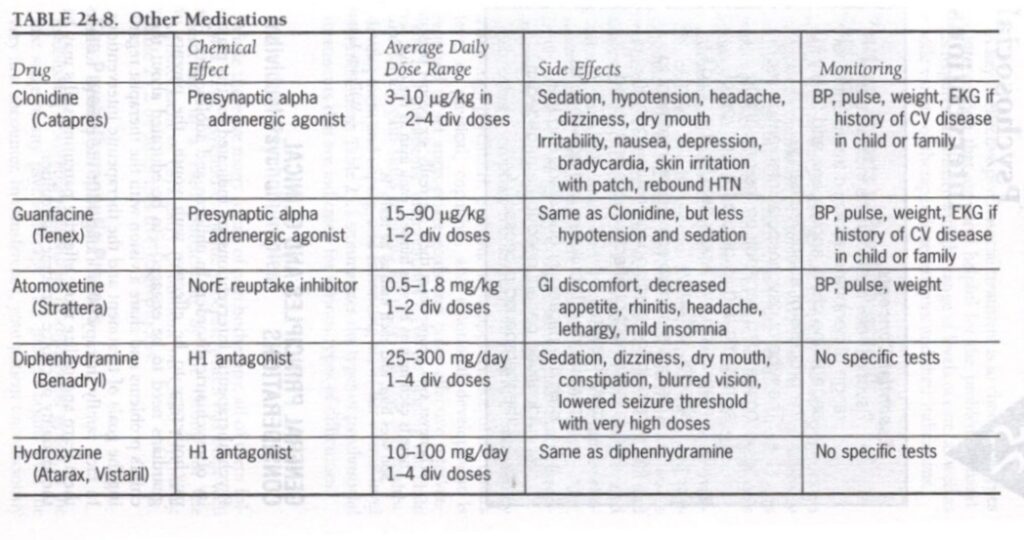
その他のエージェント
小児および青少年の精神障害の治療には、他のさまざまな薬剤が使用されています。これらの薬剤のいくつかについて簡単に説明し、表 24.8 にまとめます。
アトモキセチン(ストラテラ)は、ADHD の治療用に承認された最初の非刺激薬です。その本当の作用機序は不明ですが、シナプス前ノルエピネフリン輸送体の選択的阻害に関連していると考えられています。覚せい剤よりも優れた効果があることは証明されていませんが、覚せい剤にあまり耐えられない若者や、ADHDとチックの両方に苦しむ若者には役立つかもしれません。
α-アドレナリン作動薬であるクロニジンとグアンファシンは、元々は血圧の治療薬として使用されていましたが、小児および青少年の精神医学で広く使用されています。これらはチックの第一選択の治療法です。これらの薬は、ADHD の多動性や衝動性の治療にも役立つ可能性があります。さらに、アドレナリン作動薬は、交感神経流出の増加を伴う生理的興奮が起こる心的外傷後ストレス障害など、一部の不安障害の治療にも使用され、成功しています。クロニジンは、青少年が夜に落ち着いて眠れるようにするのに特に役立ちます。他の用途には、発達障害のある若者の自己および他者に対する攻撃性の制御が含まれます。
ジフェンヒドラミン(ベナドリル)とヒドロキシジン(アタラックス、ビスタリル)は、さまざまな精神疾患や精神科薬の副作用に使用される抗ヒスタミン薬です。ジフェンヒドラミンは、睡眠障害、不安、EPS の治療に効果的に使用されています。ヒドロキシジンは不安症の治療によく使用されます。どちらの薬剤も、中枢性抗コリン作用に敏感な少数の小児を活性化するか、視覚障害を引き起こす可能性があります。
————————
表24.7.抗精神病薬
| 薬 | 化学効果 | 平均1日投与量範囲 | 副作用 | 監視 |
| クロルプロマジン(ソラジン) | DA | 0.5~1 mg/kg、4~6時間ごと | 抗コリン作用、起立性調節障害、鎮静、EPS、NMS | CBC、BP、AIMS、SAS、EKG |
| ハロペリドール(ハルドール) | DA | 0.01~0.15 mg/kg/日を2~3回に分けて投与 | EPS、NMS 高プロラクチン血症 | EKG、BP、CBC、電解質、AIMS、SAS |
| アリピプラゾール(アビリファイ) | DA | 小児のデータなし。成人用量: 10~15 mg/日 | 頭痛、アカシジア、睡眠障害、起立性調節障害 | 体重、BMI、血糖値、空腹時脂質、血圧、AIMS、SAS、EKG |
| リスペリドン(リスパダール) | 5HT、DA | 成人用量: 2~6 mg/日 | 起立性調節障害、高プロラクチン血症、体重増加、EPS、高脂血症 | 体重、BMI、血糖値、空腹時脂質、血圧、AIMS、SAS、EKG |
| オランザピン(ジプレキサ) | 5HT、DA | 成人用量: 10~20 mg/日 | 鎮静、体重増加、高血糖、高脂血症 | 体重、BMI、血糖値、空腹時脂質、血圧、AIMS、SAS、EKG |

————————
表24.8.その他の薬

————————

